Prova de sensibilidade cutânea
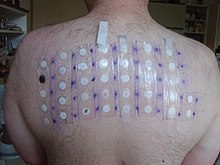
Uma prova de sensibilidade cutânea ou teste de sensibilidade cutânea é um exame médico usado para o diagnóstico de alergias. Durante o exame, a pele é exposta a alergénios suspeitos e depois observada para sinais de reação alérgica.[1] As provas de sensibilidade cutânea são amplamente usadas no diagnóstico de várias doenças alérgicas, entre as quais rinite alérgica, asma, dermatite, alergias alimentares, alergia à penicilina e alergia ao veneno das abelhas.[1]
As provas de sensibilidade cutânea podem ser por picada (prick), intradérmicas ou por contacto (patch).[2] Nos testes por picada é feita uma pequena picada na pele, geralmente no braço, onde é inserido um alergénio e se observa a reação. Em caso de alergia, forma-se uma protuberância avermelhada na pele.[3] Os testes intradérmicos são geralmente usados no diagnóstico de alergias a medicamentos, sendo injetada dentro da pele uma pequena quantidade de medicamento, geralmente no antebraço.[4] Os testes por contacto consistem na exposição da pele das costas a vários alergénios suspeitos. Geralmente o alergénio fica em contacto com a pele 2 a 3 dias.[5]
História
[editar | editar código-fonte]O primeiro teste cutâneo concebido como uma ferramenta no diagnóstico alergológico foi relatado em 1873 por Charles Blackley que escarificou (“de maneira similar a da vacinação”) uma área de uma polegada em seu próprio antebraço para correlacionar seus sintoma nasais com o pólen do Lolium italicum.[6] Ele colocou o pólen sobre um pedaço de algodão úmido, cobriu-o com “gutta perch” e a fixou com fita adesiva sobre a área escarificada. Usou um controle negativo sem pólen no braço contralateral. Apesar do aparecimento de dermografismo nos dois lados, ele relata o aparecimento de um “tumor” no tecido subcutâneo ao redor da área com pólen. Desde então, os testes cutâneos evoluíram muito, tornando o seu método original injustificável. Em 1906 Clemens von Pirquet cunhou o termo “alergia” e em 1907, para substituir as chaves de fenda utilizadas nos testes de escarificação, criou um dispositivo rotator para o teste cutâneo de tuberculose.[7] Em 1912 Oscar Schloss utilizou o dispositivo de Von Pirquet para realizar testes de escarificação e publicou um trabalho notável relatando o diagnóstico e tratamento de um paciente com alergia grave a alimentos comuns. [8] Deste então, a possibilidade de reproduzir na pele uma reação de hipersensibilidade (que pudesse acusar e responsabilizar determinadas substâncias como agentes desencadeantes de sintomas de natureza imunológica) tem revolucionado a Medicina Ocidental, a ponto de gerar uma nova especialidade: a Alergologia, que tem nos testes cutâneos um de seus principais apoios propedêuticos.[9] Em um século, muitas técnicas e dispositivos diferentes foram utilizados e descritos, assim como diversas padronizações de antígenos e soluções foram propostas. Apesar dos inúmeros avanços, não existe ainda uma técnica de teste cutâneo que seja indiscutivelmente o “padrão ouro” para diagnóstico das doenças alérgicas, e a história clínica realizada pelo alergologista experiente, continua sendo o principal elemento diagnóstico e o elo crítico entre os testes (cutâneos ou sanguíneos) e a doença alérgica.[10]
Existem várias técnicas descritas para execução dos testes cutâneo-alérgicos de leitura imediata. O teste de escarificação como foi descrita originalmente, por ser muito traumática, raramente é utilizada. O teste pode ser realizado por injeção intradérmica, mas além de ser uma técnica dolorosa, apresenta o risco de reações anafilática. O teste de puntura consiste em perfurar a pele com uma agulha ou um dispositivo perfurante descartável (um para cada alérgeno) através de uma gota da solução de antígeno sobre a pele. Traz um discreto desconforto e pode ser dolorido em crianças. O teste cutâneo-alérgico de raspagem (skin scrape test) foi introduzido recentemente e é uma técnica indolor e mais econômica que o teste de punctura, com a mesma acurácia diagnóstica.[11]
Referências
- ↑ a b «Allergy skin tests». Mayo Clinic. Consultado em 23 de abril de 2020
- ↑ «Manual de Boas Práticas Procedimentos diagnóstico / tratamento em Imunoalergologia» (PDF). Colégio Imunoalergologia da Ordem dos Médicos. Novembro de 2011. Consultado em 23 de abril de 2020 line feed character character in
|título=at position 24 (ajuda) - ↑ «Skin prick test accuracy». Healthline. Consultado em 23 de abril de 2020
- ↑ «Provas de Sensibilidade Cutânea Intradérmica». Hospital da Luz. Consultado em 23 de abril de 2020
- ↑ «Provas de Sensibilidade Cutânea Por Contacto». Hospital da Luz. Consultado em 23 de abril de 2020
- ↑ Blackley CH. Experimental researches on the causes and nature of catarrhus æstivus - Oxford University; 1873.
- ↑ Cohen SG, King JR. Skin Tests A Historic Trail. Immunol Allergy Clin North Am 2001; 21:191 - 249.
- ↑ Schloss OM. A Case of Allergy to Common Foods. Am J Dis Child 1912; III:341-62.
- ↑ Nelson HS, Kolehmainen C, Lahr J, Murphy J, Buchmeier A. A comparison of multiheaded devices for allergy skin testing. J Allergy Clin Immunol 2004; 113:1218-9.
- ↑ Bernstein IL, Li JT, Bernstein DI, Hamilton R, Spector SL, Tan R, et al. Allergy diagnostic testing: an updated practice parameter. Ann Allergy Asthma Immunol 2008; 100:S1-148.
- ↑ Olivier CE, Argentão DGP, Santos RAPG, Silva MD, Lima RPS, Zollner RL. Skin Scrape Test: An Inexpensive and Painless Skin Test for Recognition of Immediate Hypersensitivity in Children and Adults. The Open Allergy Journal 2013; 6:9-17. OAJ Arquivado em 3 de agosto de 2013, no Wayback Machine.
