Tratamento da doença de Parkinson
| Doença de Parkinson | |
|---|---|
| Classificação e recursos externos | |
| CID-10 | G20 |
O tratamento da doença de Parkinson (DP) deve levar em conta a natureza crônica. É baseado num programa amplo que inclui educação do paciente e da família, serviços de grupo de apoio, manutenção do bem-estar geral, exercícios e nutrição. No momento, nenhuma cura para a doença é conhecida, mas medicamentos e/ou cirurgia podem fornecer alívio dos sintomas.
Embora muitos medicamentos tratem o mal de Parkinson, nenhum realmente reverte os efeitos da doença. Além disso, o tratamento varia de acordo com o estado da doença. Portanto, as pessoas com Parkinson precisam tomar uma variedade de medicamentos para controlar os sintomas da doença.[1] Vários medicamentos atualmente em desenvolvimento procuram abordar melhor as flutuações motoras e os sintomas não motores da DP.[2]
Medicamentos
[editar | editar código-fonte]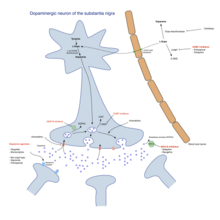
As principais famílias de drogas para o tratamento de sintomas motores são a levodopa, agonistas da dopamina e inibidores da MAO-B.[3] A abordagem terapêutica depende do estágio da doença. Geralmente, duas fases são distinguidas: uma fase inicial, na qual o indivíduo com DP já desenvolveu alguma deficiência qiue necessita de tratamento farmacológico, e uma segunda fase, na qual o paciente desenvolve complicações motoras relacionadas ao uso da levodopa.[4] O tratamento no estado inicial visa atingir um equilíbrio ideal entre o manejo dos sintomas e os efeitos colaterais resultantes do aumento da função dopaminérgica. O início do tratamento com L-DOPA pode ser adiado com o uso de outros medicamentos, como inibidores da MAO-B e agonistas da dopamina, a fim de retardar o início das discinesias. Na segunda etapa, o objetivo é reduzir os sintomas e, ao mesmo tempo, controlar as flutuações de resposta à medicação. A suspensão repentina da medicação e/ou o uso excessivo por alguns pacientes também devem ser controlados. Quando os medicamentos não são suficientes para controlar os sintomas, técnicas cirúrgicas, como a estimulação cerebral profunda, podem aliviar alguns distúrbios de movimento.[5]
Levodopa
[editar | editar código-fonte]
Levodopa (ou L-DOPA ) tem sido o tratamento mais comum por mais de 30 anos.[4] A L-DOPA é transformada em dopamina nos neurônios dopaminérgicos pela dopa-descarboxilase. Uma vez que os sintomas motores são produzidos pela falta de dopamina na matéria cinzenta, a administração de L-DOPA diminui temporariamente a sintomatologia motora.
Apenas 5–10% da L-DOPA atravessa a barreira hematoencefálica. O restante é metabolizado em dopamina em outro lugar, causando uma ampla variedade de efeitos colaterais, incluindo náuseas, discinesias e rigidez.[4] A carbidopa e a benserazida são inibidores periféricos da dopa descarboxilase. Eles inibem o metabolismo da L-DOPA na periferia, aumentando assim a liberação de levodopa para o sistema nervoso central. Geralmente são administrados como preparações combinadas com levodopa. As preparações existentes são carbidopa/levodopa e benserazida/levodopa. A levodopa também tem sido relacionada a uma síndrome de desregulação da dopamina.[6]
As versões controladas e de liberação lenta dessas associações farmacológicas espalham o efeito da levodopa. Duodopa é uma combinação de levodopa e carbidopa. Entretanto, as preparações de levodopa de liberação lenta não mostraram um maior controle dos sintomas motores ou complicações motoras quando comparadas às preparações de liberação imediata.[4]
A tolcapona inibe a enzima catecol-O-metiltransferase (COMT), que degrada a dopamina e a levadopa, prolongando assim os efeitos terapêuticos da levodopa.[4] A tocalpona, juntamente aos inibidores da dopa, tem sido utilizados como complemento à levodopa. No entanto, devido aos seus possíveis efeitos colaterais, como insuficiência hepática, sua disponibilidade é limitada. Uma droga semelhante, a entacapona, não demonstrou causar alterações significativas na função hepática e mantém uma inibição adequada da COMT ao longo do tempo. A entacapona está disponível para tratamento isolado ou combinado com carbidopa e levodopa.
A levodopa causa uma redução na formação endógena de L-DOPA e, eventualmente, torna-se contraproducente. As preparações de levodopa levam, a longo prazo, ao desenvolvimento de complicações motoras caracterizadas por movimentos involuntários chamados discinesias, além de ocorrer flutuações na resposta à medicação.[4] Por causa das flutuações, os pacientes com DP mudam rapidamente de estágios com boa resposta à medicação e poucos sintomas (estado "ligado") para fases sem resposta à medicação e com ampla presença de sintomas motores (estado "desligado"). Por esta razão, as doses de levodopa devem ser mantidas no menor nível necessário para atingir os efeitos terapêuticos. Atrasar o início da dopaterapia, usando alternativas por algum tempo, também é uma prática comum. Uma estratégia anterior para reduzir as complicações motoras consistia em retirar os pacientes da levodopa por algum tempo. É desencorajado agora, pois pode trazer efeitos colaterais perigosos, como a síndrome neuroléptica maligna. A maioria das pessoas eventualmente precisa de levodopa e, posteriormente, desenvolve complicações motoras.
O fenômeno "liga-desliga" é uma consequência quase inevitável do tratamento à base de levodopa em pacientes com doença de Parkinson. Fatores farmacocinéticos e farmacodinâmicos estão envolvidos em sua patogênese, mas as evidências apresentadas indicam que a importância da levodopa é subestimada e a redução progressiva na capacidade de armazenamento dos terminais nigroestriatais de dopamina não é um fator crítico. A redistribuição da dosagem de levodopa, que pode significar doses menores e mais frequentes, ou incrementos maiores e menos frequentes, pode ser útil no controle das oscilações em alguns pacientes. A restrição de proteínas na dieta e o uso de cloridrato de selegilina e bromocriptina também podem melhorar temporariamente as flutuações motoras. Novas abordagens de tratamento incluem o uso de apomorfina subcutânea, preparações de levodopa de liberação controlada com um inibidor periférico da dopa descarboxilase e a administração intraduodenal contínua de levodopa.
Em modelos animais, foi demonstrado que a ingestão de antagonistas do receptor de adenosina em conjunto com levodopa pode amplificar seus efeitos terapêuticos.[7][8]
Agonistas da dopamina
[editar | editar código-fonte]Os agonistas da dopamina no cérebro têm um efeito semelhante ao da levodopa, uma vez que se ligam aos receptores pós-sinápticos dopaminérgicos.[4] Os agonistas da dopamina foram inicialmente usados como terapia complementar à levodopa em pacientes que apresentavam flutuações e discinesias, mas agora são usados principalmente por conta de seus próprios efeitos terapêuticos, e pode ser aplicado como terapia inicial para sintomas motores com o objetivo de retardar complicações motoras.[9] Quando usados no final da DP, eles são úteis para reduzir os períodos de inatividade ou desligamento. Os agonistas da dopamina incluem bromocriptina, pergolida, pramipexol, ropinirol, piribedil, cabergolina, apomorfina e lisurida.
Os agonistas produzem efeitos colaterais significativos, embora moderados, que podem incluirsonolência, alucinações, insônia, náuseas e constipação.[4] Às vezes, os efeitos colaterais aparecem mesmo com a dose mínima clinicamente eficaz, levando o médico a procurar um agonista ou tipo de medicamento diferente. Quando comparados com a levodopa, embora retardem complicações motoras, os agonistas da dopamina controlam os sintomas de modo menos eficaz. No entanto, geralmente são eficazes o suficiente para controlar os sintomas nos estágios iniciais.[10] Eles também são mais caros. Discinesias com agonistas da dopamina são raras em pacientes mais jovens e mais comuns em pacientes mais velhos, assim como a maioria dos efeitos colaterais. Tudo isso fez com que os agonistas fossem o tratamento inicial preferencial para os jovens, em oposição à levodopa, para os mais velhos. Agonistas em doses mais altas também foram relacionados a uma ampla variedade de distúrbios de controle de impulso.[6]
A apomorfina, que é um agonista da dopamina não administrado por via oral, pode ser usada para reduzir a discinesia na DP em estágio tardio.[4] Uma vez que efeitos secundários como confusão e alucinações não são raros, os pacientes sob tratamento com apomorfina devem ser monitorados de perto. A apomorfina pode ser administrada por injeção subcutânea usando uma pequena bomba que é transportada pelo paciente. Uma dose baixa é administrada automaticamente ao longo do dia, reduzindo as flutuações dos sintomas motores ao fornecer uma dose constante de estimulação dopaminérgica. O local da injeção deve ser mudado diariamente para evitar a formação de nódulos. A apomorfina também está disponível em uma dose mais aguda, numa caneta autoinjetora, para ser usada em casos de emergência, como após uma queda. Náuseas e vômitos são comuns e podem exigir domperidona (um antiemético).
Inibidores da MAO-B
[editar | editar código-fonte]Os inibidores da monoamina oxidase (selegilina e rasagilina) aumentam o nível de dopamina nos gânglios basais, bloqueando sua metabolização. Eles inibem a monoamina oxidase-B (MAO-B), que é responsável pela decomposição da dopamina secretada pelos neurônios dopaminérgicos. Portanto, a redução da MAO-B resulta em maiores quantidades de L-DOPA no corpo.[4] Da mesma forma que os agonistas da dopamina, os inibidores da MAO-B também melhoram os sintomas motores e retardam a necessidade de tomar levodopa quando usados como monoterapia nos primeiros estágios da doença, mas produzem mais efeitos colaterais e são menos eficazes que a levodopa. A evidência de sua eficácia no estágio avançado é reduzida, embora aponte para que sejam úteis para reduzir as oscilações entre os períodos de lligação e desligação. Um estudo inicial indicou que a selegilina em combinação com a levodopa aumenta o risco de morte, mas as evidências ainda são limitadas.
Os metabólitos da selegilina incluem L-anfetamina e L-metanfetamina (não devem ser confundidas com os isômeros dextrorrotários mais potentes). Isso pode resultar em efeitos colaterais, como insônia. Outro efeito colateral da combinação pode ser estomatite. Ao contrário de outros inibidores da monoamina oxidase não seletivos, os alimentos que contêm tiramina não causam crises hipertensivas.
Outras drogas
[editar | editar código-fonte]Algumas evidências indicam que outras drogas, como a amantadina e os anticolinérgicos, podem ser úteis como tratamento de sintomas motores na DP inicial e tardia, mas como a qualidade da evidência sobre a eficácia é reduzida, eles não são os tratamentos de primeira linha.[4] Além dos sintomas motores, a DP é acompanhada por uma variedade de sintomas diferentes. Por isso, vários compostos são usados para melhorar alguns desses sintomas.[11][12] Exemplos são o uso de clozapina para psicose, inibidores da colinesterase para demência, modafinil para sonolência diurna e atomoxetina para disfunção executiva.[13]
Um estudo preliminar indica que o donepezil pode ajudar a prevenir quedas em pessoas com Parkinson. O donepezil aumenta os níveis do neurotransmissor acetilcolina e é atualmente uma terapia aprovada para os sintomas cognitivos da doença de Alzheimer.[14] Em um estudo, os participantes que tomaram donepezil experimentaram quedas com a metade da freqüência dos que tomaram placebo.[15]
A introdução da clozapina representa um avanço no tratamento dos sintomas psicóticos da DP. Antes de sua introdução, o tratamento dos sintomas psicóticos dependia da redução da terapia com dopamina ou do tratamento com antipsicóticos de primeira geração, como o haloperidol, todos os quais pioravam a função motora. Outros antipsicóticos atípicos úteis no tratamento incluem quetiapina, ziprasidona, aripiprazol e paliperidona. Acredita-se que a clozapina tenha a maior eficácia e o menor risco de efeitos colaterais extrapiramidais.[13]
Obter a medicação na hora certa
[editar | editar código-fonte]Pacientes com Parkinson que não recebem o medicamento correto na hora adequada quando estão no hospital às vezes não conseguem falar ou andar. A saúde da maioria se deteriorou devido ao gerenciamento insatisfatório de medicamentos quando estão no hospital. A ONG britânica Parkinson's UK acredita que o NHS poderia economizar até £10 milhões por ano e melhorar o atendimento aos pacientes de Parkinson se um treinamento obrigatório fosse aplicado a todos os funcionários do hospital.[16]
Segundo a Parkinson's UK:
- "Quase dois terços das pessoas com Parkinson nem sempre recebem seus medicamentos a tempo no hospital."
- "Mais de três quartos (75%) das pessoas com Parkinson relataram que sua saúde se deteriorou como resultado do gerenciamento inadequado de medicamentos no hospital."
- “Apenas 21% dos entrevistados nos disseram que receberam seus medicamentos na hora certa, sem ter que lembrar a equipe do hospital”.[17]
Cirurgia
[editar | editar código-fonte]
O tratamento da DP com cirurgia já foi uma prática comum, mas após a descoberta da levodopa, a cirurgia tornou-se restrita a apenas alguns casos.[18] Estudos nas últimas décadas permitiram o aprimoramento das técnicas cirúrgicas, de modo que a cirurgia está sendo usada novamente em pessoas com DP em estágio avançado, especialmente nos casos em que a terapia medicamentosa não é mais suficiente.
Menos de 10% dos pacientes com DP se qualificam como candidatos adequados para uma cirurgia. Os três diferentes mecanismos de respostas cirúrgicas para a DP são: cirurgia ablativa (a queima irreversível ou congelamento do tecido cerebral), cirurgia de estimulação ou estimulação cerebral profunda (ECP) e o transplante ou cirurgia restauradora.[19]
As áreas-alvo para ECP incluem o tálamo, o globo pálido (por meio de palidotomia) e/ou o núcleo subtalâmico.[18]
Procedimentos neuroablativos
[editar | editar código-fonte]A cirurgia de lesão neuroablativa localiza e destrói, por meio do calor, as partes do cérebro associadas à produção de sintomas neurológicos parkinsonianos. Os procedimentos geralmente envolvem a talamotomia e/ou palidotomia. A talamotomia consiste na destruição de uma parte do tálamo, em particular do ventral intermediário, a fim de suprimir o tremor em 80-90% dos pacientes. Se a rigidez e a acinesia forem aparentes, o local da ablação é o núcleo subtalamis.
A palidotomia envolve a destruição do globo pálido, em particular do globo pálido interna, em pacientes com Parkinson que sofrem de rigidez e acinesia.
Estimulação cerebral profunda
[editar | editar código-fonte]Atualmente, a estimulação cerebral profunda (ECP) é o método de tratamento cirúrgico mais usado, pois este não destrói o tecido cerebral, é reversível e pode ser adaptado para indivíduos de acordo com o estágio da doença. A ECP emprega três componentes: um neuroestimulador, também chamado de gerador de pulso, que produz impulsos elétricos moduladores da atividade neural. A ECP, que é alimentada por bateria e envolta em titânio, geralmente é implantada sob a clavícula e é conectado pela extensão subcutânea ao eletrodo, que se estende de fora do crânio sob o couro cabeludo até o alvo da estimulação no cérebro. O ECP às vezes é chamado de marcapasso cerebral, devido à precedência dos marcapassos cardíacos e às semelhanças nos componentes de ambos os tipos de sistemas.
O direcionamento pré-operatório de locais de implantação adequados pode ser realizado por métodos indiretos e diretos. O método indireto usa tomografia computadorizada, ressonância magnética ou ventriculografia para localizar as comissuras e, em seguida, empregar coordenadas e distâncias predeterminadas da linha intercomissural a fim de definir a área-alvo. Mapas de atlas subsequentes definidos histologicamente também podem ser usados para verificar a área alvo. O método direto fornece visualização e direcionamento de núcleos profundos através da aplicação de ressonância magnética estereotáxica pré-operatória, que ao contrário do método indireto, leva em consideração a variação anatômica do tamanho do núcleo, a posição e a segregação funcional dos indivíduos.[20]
O mapeamento funcional eletrofisário, uma ferramenta usada em ambos os métodos para verificar os núcleos-alvo, está sendo investigado devido aos riscos associados de hemorragia, disartria ou contrações tetânicas. Recentemente, a imagem ponderada de suscetibilidade, um tipo de ressonância magnética, mostrou-se eficaz em sua capacidade de distinguir esses núcleos cerebrais profundos e está sendo usada na ECP.[21]
A ECP é recomendada para pacientes com DP que sofrem flutuações motoras e tremores pouco controlados por medicamentos, ou para aqueles que são intolerantes à medicação, e apenas quando não há contraindicações neuropsiquiátricas.[5]
A ECP é eficaz na supressão dos sintomas da DP, especialmente o tremor. Um estudo clínico recente indicou recomendações sobre quais pacientes com Parkinson têm maior probabilidade de se beneficiar com a ECP.[5]
Dieta
[editar | editar código-fonte]Os músculos e nervos que controlam o processo digestivo podem ser afetados pela DP, por isso é comum sentir constipação e/ou gastroparesia (condição na qual os alimentos permanecem no estômago por um período de tempo mais longo do que o normal).[22] Uma dieta balanceada é recomendada para ajudar a melhorar a digestão. A dieta deve incluir alimentos ricos em fibras e muita água.[22] A levodopa e as proteínas usam o mesmo sistema de transporte no intestino e na barreira hematoencefálica, ocorrendo competição entre eles pelo acesso.[22] Quando analisadas em conjunto, a consequência dessa competição é uma eficácia reduzida do medicamento.[22] Portanto, quando a levodopa é introduzida, o consumo excessivo de proteínas é desencorajado, enquanto em estágios avançados, é recomendada a ingestão adicional de produtos com baixo teor de proteína, como pão ou massa, por razões semelhantes.[23] Para minimizar a interação com proteínas, recomenda-se que a levodopa seja tomada 30 minutos antes das refeições. Ao mesmo tempo, as dietas para pacientes com DP restringem as proteínas durante o café da manhã e almoço e geralmente são tomadas no jantar. À medida que a doença avança, pode aparecer disfagia. Nesses casos, medidas específicas incluem o uso de espessantes para a ingestão de líquidos, posturas específicas ao comer e, nos casos mais severos, gastrostomia.
Reabilitação
[editar | editar código-fonte]Os estudos de reabilitação na doença de Parkinson são escassos e de baixa qualidade.[24][25] As evidência parciais indicam que os problemas de fala ou mobilidade podem melhorar com a reabilitação. Exercícios físicos regulares e/ou terapia podem ser benéficos para manter e melhorar a mobilidade, flexibilidade, força, velocidade da marcha e qualidade de vida. O exercício também pode melhorar a constipação . Foi demonstrado que as intervenções com exercícios beneficiam os pacientes com doença de Parkinson no que diz respeito ao funcionamento físico, qualidade de vida relacionada à saúde e equilíbrio e risco de queda. Em uma revisão de 14 estudos que examinaram os efeitos do exercício em pessoas com doença de Parkinson, nenhum evento adverso ou efeito colateral ocorreu após qualquer intervenção do exercício.[26] São conhecidos cinco mecanismos propostos pelos quais o exercício aumenta a neuroplasticidade. A atividade intensiva maximiza a plasticidade sináptica; atividades complexas promovem maior adaptação estrutural; as atividades gratificantes aumentam os níveis de dopamina e, portanto, promovem a aprendizagem / reaprendizagem; neurônios dopaminérgicos são altamente responsivos ao exercício e à inatividade (“use ou perca”); e quando o exercício é introduzido em um estágio inicial da doença, a progressão pode ser retardada.[23][27] Um dos tratamentos mais amplamente praticados para distúrbios da fala associados ao mal de Parkinson é o tratamento de voz Lee Silverman (LSVT), que se concentra no aumento da intensidade da voz e tem uma abordagem intensiva de um mês.[28] A terapia da fala e especificamente a LSVT podem melhorar a função da voz e da fala. A terapia ocupacional (TO) visa promover a saúde e a qualidade de vida, ajudando as pessoas com a doença a participarem do máximo possível de atividades de sua vida diária . Poucos estudos foram conduzidos sobre a eficácia do OT e sua qualidade é ruim, embora algumas indicações mostrem que pode melhorar as habilidades motoras e a qualidade de vida durante a terapia.[29]
Para monitorar pacientes com doença de Parkinson, as equipes de pesquisa estão examinando se as ligações virtuais podem substituir as visitas às instalações clínicas. Em um teste de tais visitas de vídeo, os pacientes preferiram o especialista remoto após 1 ano.[30] O atendimento domiciliar foi considerado conveniente, mas requer acesso e familiaridade com tecnologias habilitadas para Internet.
Exercícios físicos
[editar | editar código-fonte]O exercício físico regular com ou sem fisioterapia pode ser benéfico para manter e melhorar a mobilidade, flexibilidade, força e qualidade de vida.[25][31] Em termos de melhorar a flexibilidade e amplitude de movimento para pacientes que apresentam rigidez, técnicas de relaxamento generalizado podem ser empregadas para diminuir a tensão muscular excessiva. Outras técnicas eficazes para promover o relaxamento incluem movimentos rotacionais lentos das extremidades e do tronco, iniciação rítmica, respiração diafragmática e técnicas de meditação .[32] Mudanças comuns associadas à doença, como hipocinesia (lentidão de movimento), arrastar os pés e diminuição do balanço do braço, podem ser minimizadas por uma variedade de estratégias que melhoram a mobilidade funcional e a segurança. Essas estratégias incluem a utilização de equipamentos auxiliares (caminhada com vara ou esteira), dicas verbais (manual, visual e auditiva) e a prática de exercícios (como caminhadas e padrões de alongamento).[33]
Os exercícios de fortalecimento levaram a melhorias na força e nas funções motoras em pacientes com fraqueza muscular primária e fraqueza relacionada à inatividade em casos leves a moderados da doença de Parkinson.[31] Geralmente, recomenda-se que os pacientes realizem exercícios entre 45 minutos a uma hora após a medicação.[34] Um estudo de treinamento de resistência de 8 semanas voltado para a parte inferior das pernas descobriu que os pacientes com doença de Parkinson ganharam força abdominal e, além disso, melhoraram no comprimento dos passos, velocidade de caminhada e ângulos posturais.[35] Ainda, devido à postura flexionada para frente e às disfunções respiratórias na doença de Parkinson avançada, os exercícios de respiração diafragmática profunda são benéficos para melhorar a mobilidade da parede torácica e a capacidade vital.[36] A prática de exercícios pode aliviar a constipação.[37]
O treinamento físico em uma plataforma vibratória, também chamado de treinamento de vibração de corpo inteiro, foi introduzido recentemente como uma ferramenta complementar aos programas tradicionais de reabilitação física para pessoas com doença de Parkinson. Em comparação com nenhuma intervenção, sessões únicas de treinamento de vibração do corpo inteiro resultaram em melhora da capacidade motora, conforme refletido pelos escores de tremor e rigidez da Unified Parkinson's Disease Rating Scale (UPDRS).[38][39] No entanto, ,os programas de WBV de longo prazo (3–5 semanas), não foram constatadas melhores pontuações motoras em comparação com exercícios convencionais.[40][41] Além disso, várias sessões de WBV não conseguiram melhorar as medidas de mobilidade em pessoas com doença de Parkinson. Uma revisão considerou que a evidência dos efeitos do treinamento WBV no desempenho sensório-motor e funcional permanece inconclusiva.[42]
Tratamentos psicológicos
[editar | editar código-fonte]O tratamento psicológico é baseado em intervenções cognitivo-comportamentais. A terapia cognitivo-comportamental é confirmada como eficiente no tratamento da dor parkinsoniana, insônia, ansiedade, depressão e distúrbios de controle dos impulsos.[43] O tratamento da doença de Parkinson envolve uma abordagem multidisciplinar e deve incluir um psicólogo, pois os sintomas motores podem ser agravados por fatores psicossociais como ansiedade, fobia e ataques de pânico. O tratamento psicológico é moldado de acordo com o indivíduo com base em recomendações clínicas, principalmente se ele apresentar deficiência motora grave ou problemas cognitivos.
Estimulação auditiva rítmica
[editar | editar código-fonte]A estimulação auditiva rítimica (EAR) é uma técnica de reabilitação neurológica que consiste em compensar a perda da regulação motora por meio de uma estimulação sensorial externa, mediada pelo som. Essa técnica se baseia na interação entre o sistema neural auditivo e motor. Ao sincronizar os passos com o som emitido (que podem ser sinais "semelhantes aos de um metrônomo"), o paciente pode melhorar a velocidade da marcha e o comprimento da passada.[44]
Esta técnica de reabilitação geralmente é utilizada por fisioterapeutas e terapeutas ocupacionais para apoiar o exercício rítmico. No entanto, estudos mostram que a EAR também é uma técnica de autoreabilitação promissora para pacientes em casa.[45]
Um dispositivo eletrônico foi desenvolvido e, em seguida, disponibilizado no mercado. Embora não haja recomendações médicas para este produto, seu fabricante espera melhorar os problemas de mobilidade das pessoas que sofrem desta doença.[46]
Outros dispositivos
[editar | editar código-fonte]Dispositivos de orientação visual, auditiva e somatossensorial também têm sido usados[47] em conjunto com auxiliares de marcha para melhorar os comprometimentos motores em indivíduos com doença de Parkinson. Essas estratégias de indicação foram implementadas em um aplicativo chamado Parkinson Home Exercises.[48]
Dado o desafio que esta população clínica pode ter com o início de movimentos motores durante a marcha (por exemplo, marcha congelada), esses dispositivos fornecem estimulação externa que auxiliam o paciente.[49]
Treino de marcha
[editar | editar código-fonte]O comprometimento da marcha em pessoas com doença de Parkinson ocorre quando há um comprimento de passada inadequado.[50] É recomendado que os pacientes recebam avaliação neuropsicológica antes da fisioterapia, pois os tipos de tremor dominante e/ou rígidos acinéticos da doença de Parkinson causam várias deficiências visuomotoras, como problemas na percepção visual e/ou na coordenação motora, que podem influenciar no treinamento de marcha.[51]
O treinamento de marcha para tarefas específicas também pode levar à melhora da marcha a longo prazo para pacientes com doença de Parkinson. Estudos de pesquisa anteriores utilizaram sistemas de suporte de peso corporal durante o treinamento de marcha, em que os indivíduos são suspensos por um arnês superior com tiras ao redor da cintura pélvica enquanto caminham em uma esteira. Esta forma de treino de marcha demonstrou melhorar a velocidade de caminhada a longo prazo.[52]
Os estudos também examinam o efeito do tai chi no desempenho da marcha e no equilíbrio em pessoas com doença de Parkinson.[53][54] O primeiro estudo concluiu que o tai chi era ineficaz, uma vez que não houve melhora no desempenho da marcha ou na pontuação da Escala Unificada de Avaliação da Doença de Parkinson (UPDRS). O segundo estudo descobriu que os pacientes que praticam tai chi melhoraram em sua pontuação. No entanto, não foram demonstradas melhorias significativas na marcha ou no teste de postura unilateral.
Fonoaudiologia e terapia ocupacional
[editar | editar código-fonte]Um dos tratamentos mais amplamente praticados para distúrbios da fala associados à doença de Parkinson é o tratamento de voz Lee Silverman (LSVT).[24][28] A terapia da fala e especificamente a LSVT podem melhorar a fala.
Um estudo foi conduzido para determinar se o LSVT foi benéfico à inteligibilidade de frase de 8 falantes com doença de Parkinson, de acordo com ouvintes com audição normal.[55] O estudo concluiu que após o LSVT, houve uma melhora significativa no percentual de palavras compreendidas pelos ouvintes. Embora o LSVT não tenha sido benéfico para 2 dos pacientes, o tratamento aumentou sua intensidade vocal. Portanto, a LSVT demonstrou que pode melhorar as deficiências da fala e da voz em pessoas com doença de Parkinson.
Pessoas com doença de Parkinson também podem desenvolver disartria, que é caracterizada por uma inteligibilidade de fala reduzida. Tratamentos baseados em prosódia podem ajudar.[56]
A terapia ocupacional tem como objetivo promover a saúde e a qualidade de vida, ajudando as pessoas com a doença a participarem o máximo possível de sua rotina diária.[24] Há indícios de que a terapia ocupacional pode melhorar as habilidades motoras e a qualidade de vida durante a terapia.[29]
Terapia musical
[editar | editar código-fonte]Alguns estudos estão analisando se a musicoterapia pode ter um efeito benéfico nas pessoas com doença de Parkinson.[57] Um estudo de 3 meses investigou se havia algum benefício motor da musicoterapia e fisioterapia em pacientes com doença de Parkinson, e se as terapias tiveram algum efeito em seu bem-estar emocional e em sua qualidade de vida. A musicoterapia consistia em canto coral, exercícios de voz e movimentos rítmicos e livres do corpo, enquanto a fisioterapia consistia em exercícios de alongamento, tarefas motoras específicas e formas de melhorar o equilíbrio e a marcha. O estudo concluiu que a musicoterapia teve um efeito benéfico nas emoções do paciente, mostrou uma melhoria na bradicinesia e na qualidade de vida. A musicoterapia, no entanto, não teve nenhum benefício motor, enquanto a fisioterapia mostrou que melhorou a rigidez dos pacientes.
Telemedicina
[editar | editar código-fonte]Um ensaio clínico randomizado de um ano de 2017 descobriu que fornecer atendimento neurológico remoto a indivíduos com doença de Parkinson em suas próprias casas era viável e tão eficaz quanto atendimento em pessoa. Embora possa ser mais difícil para os cuidadores remotos estabelecerem confiança ao fornecer atendimento remoto, uma avaliação das consultas telemédicas na casa de um paciente descobriu que, depois de quatro visitas virtuais ao longo de um ano, os indivíduos com doença de Parkinson preferiram sua conexão com o especialista remoto ao invés de seus clínico local.[58]
Os benefícios da telemedicina incluem conveniência e custo-benefício, uma vez que as visitas virtuais em casa reduzem os custos de viagem e o tempo dos pacientes em relação às visitas no consultório. Cinco ensaios clínicos randomizados indicaram que a qualidade de vida foi semelhante ou melhorou para aqueles que receberam cuidados de telemedicina.[58][59]
Os desafios relacionados à telemedicina no tratamento de indivíduos com Doença de Parkinson estão relacionados aos requisitos tecnológicos, pois os pacientes e seus amigos ou familiares devem ter acesso e familiaridade com as ferramentas tecnológicas da Internet.[60] Uma solução proposta para reduzir as barreiras sociais e econômicas ao acesso ao atendimento remoto é estabelecer clínicas de teleneurologia via satélite em regiões carentes.[59][58] Além disso, os médicos citam barreiras como a incapacidade de realizar um exame neurológico completo.[61]
Cuidado paliativo
[editar | editar código-fonte]Frequentemente, os cuidados paliativos são necessários nos estágios finais da doença, quando os tratamentos dopaminérgicos geralmente se tornam ineficazes. O objetivo dos cuidados paliativos é alcançar o máximo de qualidade de vida tanto para a pessoa com a doença como para aqueles que a cercam. Os objetivos do paliativismo incluem o manejo sintomático de pacientes realizado em casa, reduzindo ou retirando a ingestão de drogas dopaminérgicas para reduzir os efeitos colaterais e complicações, prevenindo úlceras de pressão por meio do controle de áreas de pressã e facilitando as decisões finais do paciente, bem como para amigos e parentes envolvidos.[62]
Outros tratamentos
[editar | editar código-fonte]A estimulação magnética transcraniana repetitiva melhora temporariamente as discinesias induzidas pela levodopa.[63] Porém, sua total utilidade na DP ainda é um campo de pesquisa aberto.[64] Diferentes nutrientes têm sido propostos como possíveis tratamentos; entretanto, nenhuma evidência mostra que vitaminas ou aditivos alimentares melhoram os sintomas.[65] Não existem evidências suficientes para sugerir que a acupuntura e a prática de qigong ou tai chi tenham algum efeito sobre os sintomas.[66][67][68] A fava é uma fonte naturais de levodopa e é consumida por muitas pessoas com DP. Embora tenham demonstrado alguma eficácia,[69] sua ingestão não é isenta de riscos, e foram descritas reações adversas com risco de vida, como a síndrome neuroléptica maligna.[70][71] Os transplantes fecais podem ter um impacto benéfico nos sintomas.[72]
Embora não seja um tratamento em si, um dispositivo vestível desenvolvido por Haiyan Zhang, da Microsoft Research de Cambridge, pode servir para amortecer os tremores da mão e dos dedos de um paciente, restaurando assim as funções normais.[73][74][75]
História
[editar | editar código-fonte]
Os efeitos positivos, embora modestos, dos alcaloides anticolinérgicos obtidos da planta da beladona foram descritos durante o século XIX por Charcot, Erb, e outros. A cirurgia moderna para o tremor, que consiste na lesão de algumas estruturas dos gânglios da base, foi tentada pela primeira vez em 1939 e foi aprimorada nos 20 anos seguintes.[76] Antes dessa data, a cirurgia consistia em lesionar a via corticoespinhal com paralisia em vez de tremor. Os anticolinérgicos e a cirurgia eram os únicos tratamentos até a chegada da levodopa, que reduziu drasticamente seu uso.[77]
A levodopa foi sintetizada pela primeira vez em 1911 por Casimir Funk, mas recebeu pouca atenção até meados do século XX.[78] Ele entrou na prática clínica em 1967, e o primeiro grande estudo relatando melhorias em pessoas com doença de Parkinson resultante do tratamento com levodopa foi publicado em 1968. A Levodopa revolucionou a gestão da DP.[79][80] No final da década de 1980, a estimulação cerebral profunda surgiu como um tratamento possível e foi aprovada para uso clínico pela FDA em 1997.[81]
Pesquisas
[editar | editar código-fonte]Nenhum novo tratamento da doença de Parkinson é esperado em curto prazo, mas várias linhas de pesquisa estão em desenvolvimento para novos tratamentos.[82] Essas direções de pesquisa incluem a busca de novos modelos animais da doença, a potencial utilidade da terapia genética, transplantes de células-tronco e agentes neuroprotetores.[83]
Modelos animais
[editar | editar código-fonte]A tragédia de um grupo de viciados em drogas na Califórnia no início da década de 1980, que consumiu um lote contaminado e produzido ilegalmente do opiáceo sintético MPPP trouxe à luz o MPTP como causa dos sintomas parkinsonianos.[84] Outros modelos predominantes baseados em toxinas empregam o inseticida rotenona, o herbicida paraquat e o fungicida maneb.[85] Modelos baseados em toxinas são mais usados em primatas. Modelos com roedores transgênicos também existem.[86]
Terapia genética
[editar | editar código-fonte]Os tratamentos atuais da doença de Parkinson fornecem controle satisfatório da doença para a maioria dos pacientes em estágio inicial.[87] No entanto, o atual tratamento da DP com levodopa não impede a progressão da doença e está associado a complicações motoras. Um tratamento mais eficaz e de longo prazo da DP é necessário para controlar sua progressão. A terapia genética in vivo é uma nova abordagem para o tratamento da DP.[88] O uso de transferência de genes de células somáticas para alterar a expressão de genes em sistemas neuroquímicos cerebrais também é uma nova alternativa de tratamento convencional.
Atualmente, a geneterapia está sob investigação.[83][89] Ela envolve o uso de um vírus não infeccioso para transportar um gene para uma parte do cérebro. O gene usado leva à produção de uma enzima que ajuda a controlar os sintomas da DP e protege o cérebro de danos posteriores.
Tratamentos neuroprotetores
[editar | editar código-fonte]As investigações relacionadas à neuroproteção é um tópico frequente nas pesquisas sobre a DP. Atualmente, não há agentes neuroprotetores comprovados ou tratamentos disponíveis para a DP. A terapia neuroprotetora é baseada na ideia de que certos neurônios que produzem dopamina e são suscetíveis à degeneração prematura e morte celular podem ser protegidos pela introdução de fármacos neuroprotetores. Essa proteção pode ocorrer antes que qualquer sintoma se manifeste com base no risco genético, e também durante o estágio inicial ou tardio da DP, quando outros tratamentos tornam-se ineficazes devido à progressão da doença. Consequentemente, a terapia neuroprotetora visa atrasar a introdução da levodopa.[90][91]
Transplante neural
[editar | editar código-fonte]Desde o início da década de 1980, tecidos fetais, suínos, carotídeos ou retinais têm sido usados em transplantes de células para pacientes com DP. Embora existisse evidência inicial de que os transplantes de células produtoras de dopamina eram benéficos, os estudos mais clinicamente relevantes, até o momento, indicam que os transplantes de células não têm efeito.[83] Um problema adicional significativo era a liberação excessiva de dopamina pelo tecido transplantado, levando a distonias.[92] Os transplantes de células-tronco são um dos principais alvos de pesquisas recentes: são fáceis de manipular e, quando transplantados no cérebro de roedores e macacos, as células sobrevivem e melhoram as anormalidades comportamentais dos animais, porém mais estudos são necessários.[93]
Ver também
[editar | editar código-fonte]Referências
- ↑ «Archived copy» (PDF). Consultado em 12 de novembro de 2009. Cópia arquivada (PDF) em 24 de novembro de 2016
- ↑ «Archived copy» (PDF). Consultado em 12 de novembro de 2009. Cópia arquivada (PDF) em 18 de dezembro de 2009
- ↑ The National Collaborating Centre for Chronic Conditions, ed. (2006). «Symptomatic pharmacological therapy in Parkinson's disease». Parkinson's Disease. London: Royal College of Physicians. pp. 59–100. ISBN 978-1-86016-283-1 Guidance was reviewed in 2011 and no changes were made. According to NICE as of July 2014 a revised guidance was under development with anticipated publication in 2017.
- ↑ a b c d e f g h i j k The National Collaborating Centre for Chronic Conditions, ed. (2006). «Symptomatic pharmacological therapy in Parkinson's disease». Parkinson's Disease. Royal College of Physicians. London: [s.n.] pp. 59–100. ISBN 978-1-86016-283-1 Guidance was reviewed in 2011 and no changes were made. According to NICE as of July 2014 a revised guidance was under development with anticipated publication in 2017.
- ↑ a b c Bronstein JM, Tagliati M, Alterman RL et al. «Deep Brain Stimulation for Parkinson Disease: An Expert Consensus and Review of Key Issues». Arch Neurol. 68: 165–65. PMC 4523130
 . PMID 20937936. doi:10.1001/archneurol.2010.260
. PMID 20937936. doi:10.1001/archneurol.2010.260
- ↑ a b Ceravolo R, Frosini D, Rossi C, Bonuccelli U. «Impulse control disorders in Parkinson's disease: definition, epidemiology, risk factors, neurobiology and management». Parkinsonism Relat. Disord. 15 Suppl 4: S111–15. PMID 20123548. doi:10.1016/S1353-8020(09)70847-8
- ↑ Morelli. «A2AReceptor Antagonism and Dyskinesia in Parkinson's Disease». Parkinson's Disease. 2012. 489853 páginas. ISSN 2090-8083. PMC 3382949
 . PMID 22754707. doi:10.1155/2012/489853
. PMID 22754707. doi:10.1155/2012/489853
- ↑ Armentero. «Past, present and future of A2A adenosine receptor antagonists in the therapy of Parkinson's disease». Pharmacology & Therapeutics. 132: 280–299. ISSN 0163-7258. PMC 3205226
 . PMID 21810444. doi:10.1016/j.pharmthera.2011.07.004
. PMID 21810444. doi:10.1016/j.pharmthera.2011.07.004
- ↑ Goldenberg MM. «Medical management of Parkinson's disease». P & T. 33: 590–606. PMC 2730785
 . PMID 19750042
. PMID 19750042
- ↑ Samii A, Nutt JG, Ransom BR. «Parkinson's disease». Lancet. 363: 1783–93. PMID 15172778. doi:10.1016/S0140-6736(04)16305-8
- ↑ Warner. «The Role of Atomoxetine for Parkinson Disease-Related Executive Dysfunction: A Systematic Review». Journal of Clinical Psychopharmacology. 38: 627–631. ISSN 1533-712X. PMID 30346335. doi:10.1097/JCP.0000000000000963
- ↑ The National Collaborating Centre for Chronic Conditions, ed. (2006). «Non-motor features of Parkinson's disease». Parkinson's Disease. Royal College of Physicians. London: [s.n.] pp. 113–33. ISBN 978-1-86016-283-1
- ↑ a b Hasnain M, Vieweg WV, Baron MS, Beatty-Brooks M, Fernandez A, Pandurangi AK. «Pharmacological management of psychosis in elderly patients with parkinsonism». Am. J. Med. 122: 614–22. PMID 19559160. doi:10.1016/j.amjmed.2009.01.025
- ↑ Donepezil (Aricept) Reduces Falls in People with Parkinson’s Arquivado em 2011-07-19 no Wayback Machine. Parkinson's Disease Foundation Science News. 11 November 2010.
- ↑ Chung, KA. «Effects of a central cholinesterase inhibitor on reducing falls in Parkinson disease». Neurology. 75: 1263–69. PMC 3013493
 . PMID 20810998. doi:10.1212/WNL.0b013e3181f6128c
. PMID 20810998. doi:10.1212/WNL.0b013e3181f6128c
- ↑ Boris Johnson's mother exits Parkinson's campaign after No 10 intervention The Guardian
- ↑ Get It On Time
- ↑ a b The National Collaborating Centre for Chronic Conditions, ed. (2006). «Surgery for Parkinson's disease». Parkinson's Disease. Royal College of Physicians. London: [s.n.] pp. 101–11. ISBN 978-1-86016-283-1
- ↑ Parkinson's disease surgery Arquivado em 2010-03-30 no Wayback Machine neurology Channel. Retrieved on 2010-02-02
- ↑ Nolte, 2012
- ↑ Abosch, 2010
- ↑ a b c d Barichella M, Cereda E, Pezzoli G (1 de dezembro de 2009). «Major nutritional issues in the management of Parkinson's disease». Mov. Disord. 24 (13): 1881–92. PMID 19691125. doi:10.1002/mds.22705. hdl:2434/67795
- ↑ a b Barichella M, Cereda E, Pezzoli G. «Major nutritional issues in the management of Parkinson's disease». Mov. Disord. 24: 1881–92. PMID 19691125. doi:10.1002/mds.22705
- ↑ a b c The National Collaborating Centre for Chronic Conditions, ed. (2006). «Other key interventions». Parkinson's Disease. Royal College of Physicians. London: [s.n.] pp. 135–46. ISBN 978-1-86016-283-1
- ↑ a b Goodwin VA, Richards SH, Taylor RS, Taylor AH, Campbell JL. «The effectiveness of exercise interventions for people with Parkinson's disease: a systematic review and meta-analysis». Mov. Disord. 23: 631–40. PMID 18181210. doi:10.1002/mds.21922
- ↑ Goodwin V. A., Richards S. H., Taylor R. S., Taylor A. H., Campbell J. L. (2008). «The effectiveness of exercise interventions for people with Parkinson's disease: a systematic review and meta-analysis». Movement Disorders. 23: 631–40. PMID 18181210. doi:10.1002/mds.21922
- ↑ Fox CM, Ramig LO, Ciucci MR, Sapir S, McFarland DH, Farley BG (2006). «The science and practice of LSVT/LOUD: neural plasticityprincipled approach to treating individuals with Parkinson's disease and other neurological disorders». Semin Speech Lang. 27: 283–299. PMID 17117354. doi:10.1055/s-2006-955118
- ↑ a b Fox CM, Ramig LO, Ciucci MR, Sapir S, McFarland DH, Farley BG. «The science and practice of LSVT/LOUD: neural plasticity-principled approach to treating individuals with Parkinson disease and other neurological disorders». Seminars in Speech and Language. 27: 283–99. PMID 17117354. doi:10.1055/s-2006-955118
- ↑ a b Dixon L, Duncan D, Johnson P et al. (2007). «Occupational therapy for patients with Parkinson's disease». Cochrane Database Syst Rev. PMC 6991932
 . PMID 17636709. doi:10.1002/14651858.CD002813.pub2
. PMID 17636709. doi:10.1002/14651858.CD002813.pub2
- ↑ Dorsey. «Teleneurology and mobile technologies: the future of neurological care». Nature Reviews Neurology. 14: 285–297. ISSN 1759-4758. PMID 29623949. doi:10.1038/nrneurol.2018.31
- ↑ a b Roeder. «Effects of Resistance Training on Measures of Muscular Strength in People with Parkinson's Disease: A Systematic Review and Meta-Analysis». PLOS One. 10. Bibcode:2015PLoSO..1032135R. PMC 4492705
 . PMID 26146840. doi:10.1371/journal.pone.0132135
. PMID 26146840. doi:10.1371/journal.pone.0132135
- ↑ O'Sullivan & Schmitz 2007, pp. 873, 876
- ↑ O'Sullivan & Schmitz 2007, p. 879
- ↑ O'Sullivan & Schmitz 2007, p. 877
- ↑ Scandalis TA, Bosak A, Berliner JC, Helman LL, Wells MR (2001). «Resistance Training and Gait Function in Patients with Parkinson's Disease». Am J Phys Med Rehabil. 80: 38–43. PMID 11138953. doi:10.1097/00002060-200101000-00011
- ↑ O'Sullivan & Schmitz 2007, p. 880
- ↑ Barichella. «Major nutritional issues in the management of Parkinson's disease.». Movement Disorders. 24: 1881–92. PMID 19691125. doi:10.1002/mds.22705
- ↑ Haas CT, Turbanski S, Kessler K, Schmidtbleicher D (2006). «The effects of random whole-body-vibration on motor symptoms in Parkinson's disease». NeuroRehabilitation. 21: 29–36. PMID 16720935. doi:10.3233/NRE-2006-21105
- ↑ King LK, Almeida QJ, Ahonen H (2009). «Short-term effects of vibration therapy on motor impairments in Parkinson's disease». NeuroRehabilitation. 25: 297–306. PMID 20037223. doi:10.3233/NRE-2009-0528
- ↑ Arias P, Chouza M, Vivas J, Cudeiro J (2009). «Effect of whole body vibration in Parkinson's disease: a controlled study». Movement Disorders. 24: 891–898. PMID 19199362. doi:10.1002/mds.22468
- ↑ Ebersbach G, Edler D, Kaufhold O, Wissel J (2008). «Whole body vibration versus conventional physiotherapy to improve balance and gait in Parkinson's disease». Archives of Physical Medicine and Rehabilitation. 89: 399–403. PMID 18295614. doi:10.1016/j.apmr.2007.09.031
- ↑ Sitjà Rabert M, Rigau Comas D, Fort Vanmeerhaeghe A, Santoyo Medina C, Roqué I, Figuls M, Romero-Rodríguez D, Bonfill Cosp X (2012). «Whole-body vibration training for patients with neurodegenerative disease». Cochrane Database of Systematic Reviews. 15. PMID 22336858. doi:10.1002/14651858.cd009097.pub2
- ↑ Zečević I. «Clinical Practice Guidelines Based on Evidence for Cognitive-Behavioral Therapy in Parkinson's Disease Comorbidities: A Literature Review». Clin Psychol Psychother (Review). PMID 32196842. doi:10.1002/cpp.2448}
- ↑ Spaulding, Sandi J., Brittany Barber, Morgan Colby, Bronwyn Cormack, Tanya Mick, et Mary E. Jenkins (2013). «Cueing and Gait Improvement among People with Parkinson's Disease: A Meta-Analysis». Archives of Physical Medicine and Rehabilitation. 94: 562–70. PMID 23127307. doi:10.1016/j.apmr.2012.10.026
- ↑ Bryant, M. S., D. H. Rintala, E. C. Lai, et E. J. Protas (2009). «An Evaluation of Self-Administration of Auditory Cueing to Improve Gait in People with Parkinson's Disease». Clinical Rehabilitation. 23: 1078–85. PMC 2877128
 . PMID 19565381. doi:10.1080/17483100903038576
. PMID 19565381. doi:10.1080/17483100903038576
- ↑ Jane, Hanks (4 de abril de 2017). «Potential good news for Parkinson's sufferers». The Connexion. Consultado em 9 de junho de 2018
- ↑ van Wegen et al 2006; Nieuwboer et al. 2007
- ↑ «Parkinson Home Exercises App». Efox.nl. European Foundation for Health and Exercise. Consultado em 4 de dezembro de 2015
- ↑ Pongmala, C., Suputtitada, A. & Sriyuthsak, M. (2010). The study of cuing devices by using visual, auditory and somatosensory stimuli for improving gait in Parkinson’s patients. International Conference on Bioinformatics and Biomedical Technology
- ↑ Morris ME, Iansek R, Matyas TA, Summers JJ (1996). «Stride length regulation in Parkinson's disease.Normalization strategies and underlying mechanisms». Brain. 119: 551–68. PMID 8800948. doi:10.1093/brain/119.2.551
- ↑ «Clinical Practice Guidelines Based on Evidence for Cognitive‐Behavioral Therapy in Parkinson's Disease Comorbidities: A Literature Review». Clinical Psychology & Psychotherapy. PMID 32196842. doi:10.1002/cpp.2448
- ↑ et al. (2002). «Long-term effect of body weight-supported treadmill training in Parkinson's disease: a randomized controlled trial». Arch Phys Med Rehabil. 83: 1370–73. PMID 12370870. doi:10.1053/apmr.2002.34603
- ↑ Amano S, Nocera JR, Vallabhajosula S, Juncos JL, Gregor RJ, Waddell DE, Wolf SL, Hass CJ (2013). «The effect of Tai Chi exercise on gait initiation and gait performance in persons with Parkinson's Disease». Parkinsonism Relat Disord. 19: 955–60. PMC 3825828
 . PMID 23835431. doi:10.1016/j.parkreldis.2013.06.007
. PMID 23835431. doi:10.1016/j.parkreldis.2013.06.007
- ↑ Hackney ME, Earhart GM (2008). «Tai Chi improves balance and mobility in people with Parkinson disease». Gait & Posture. 28: 456–60. PMC 2552999
 . PMID 18378456. doi:10.1016/j.gaitpost.2008.02.005
. PMID 18378456. doi:10.1016/j.gaitpost.2008.02.005
- ↑ Cannito MP, Suiter DM, Beverly D, Chorna L, Wolf T, Pfeiffer RM (2012). «Sentence Intelligibility Before and After Voice Treatment in Speakers With Idiopathic Parkinson's Disease». Journal of Voice. 26: 214–19. PMID 22209057. doi:10.1016/j.jvoice.2011.08.014
- ↑ «Speech and swallowing in parkinson's disease». Top Geriatric Rehabilitation. 28: 115–26. 2008. PMC 2784698
 . PMID 19946386. doi:10.1097/01.TGR.0000318899.87690.44
. PMID 19946386. doi:10.1097/01.TGR.0000318899.87690.44
- ↑ Pacchetti C, Mancini F, Aglieri R, Fundaro C, Martignoni E, Nappi G (2000). «Active Music Therapy in Parkinson's Disease: An Integrative Method for Motor and Emotional Rehabilitation». Psychosomatic Medicine. 62: 386–93. CiteSeerX 10.1.1.555.3509
 . PMID 10845352. doi:10.1097/00006842-200005000-00012
. PMID 10845352. doi:10.1097/00006842-200005000-00012
- ↑ a b c Beck. «National randomized controlled trial of virtual house calls for Parkinson disease». Neurology. 89: 1152–1161. ISSN 0028-3878. PMC 5595275
 . PMID 28814455. doi:10.1212/WNL.0000000000004357
. PMID 28814455. doi:10.1212/WNL.0000000000004357
- ↑ a b Dorsey. «National Randomized Controlled Trial of Virtual House Calls for People with Parkinson's Disease: Interest and Barriers». Telemedicine and E-Health. 22: 590–598. ISSN 1530-5627. PMC 4939367
 . PMID 26886406. doi:10.1089/tmj.2015.0191
. PMID 26886406. doi:10.1089/tmj.2015.0191
- ↑ Beck. «National randomized controlled trial of virtual house calls for Parkinson disease». Neurology. 89: 1152–1161. ISSN 1526-632X. PMC 5595275
 . PMID 28814455. doi:10.1212/WNL.0000000000004357
. PMID 28814455. doi:10.1212/WNL.0000000000004357
- ↑ Mammen. «Patient and Physician Perceptions of Virtual Visits for Parkinson's Disease: A Qualitative Study». Telemedicine and E-Health. 24: 255–267. ISSN 1530-5627. PMID 28787250. doi:10.1089/tmj.2017.0119
- ↑ The National Collaborating Centre for Chronic Conditions, ed. (2006). «Palliative care in Parkinson's disease». Parkinson's Disease. Royal College of Physicians. London: [s.n.] pp. 147–51. ISBN 978-1-86016-283-1
- ↑ Koch G (2010). «rTMS effects on levodopa induced dyskinesias in Parkinson's disease patients: searching for effective cortical targets». Restor. Neurol. Neurosci. 28: 561–68. PMID 20714078. doi:10.3233/RNN-2010-0556
- ↑ Platz T, Rothwell JC (2010). «Brain stimulation and brain repair – rTMS: from animal experiment to clinical trials – what do we know?». Restor. Neurol. Neurosci. 28: 387–98. PMID 20714064. doi:10.3233/RNN-2010-0570
- ↑ Suchowersky O, Gronseth G, Perlmutter J, Reich S, Zesiewicz T, Weiner WJ. «Practice Parameter: neuroprotective strategies and alternative therapies for Parkinson disease (an evidence-based review): report of the Quality Standards Subcommittee of the American Academy of Neurology». Neurology. 66: 976–82. PMID 16606908. doi:10.1212/01.wnl.0000206363.57955.1b
- ↑ Lee MS, Lam P, Ernst E. «Effectiveness of tai chi for Parkinson's disease: a critical review». Parkinsonism Relat. Disord. 14: 589–94. PMID 18374620. doi:10.1016/j.parkreldis.2008.02.003
- ↑ Lee MS, Ernst E. «Qigong for movement disorders: A systematic review». Mov. Disord. 24: 301–03. PMID 18973253. doi:10.1002/mds.22275
- ↑ Lee MS, Shin BC, Kong JC, Ernst E. «Effectiveness of acupuncture for Parkinson's disease: a systematic review». Mov. Disord. 23: 1505–15. PMID 18618661. doi:10.1002/mds.21993
- ↑ Katzenschlager R, Evans A, Manson A et al. (2004). «Mucuna pruriens in Parkinson's disease: a double blind clinical and pharmacological study». J. Neurol. Neurosurg. Psychiatry. 75: 1672–77. PMC 1738871
 . PMID 15548480. doi:10.1136/jnnp.2003.028761
. PMID 15548480. doi:10.1136/jnnp.2003.028761
- ↑ Ladha SS, Walker R, Shill HA. «Case of neuroleptic malignant-like syndrome precipitated by abrupt fava bean discontinuance». Mov. Disord. 20: 630–31. PMID 15719433. doi:10.1002/mds.20380
- ↑ Raguthu L, Varanese S, Flancbaum L, Tayler E, Di Rocco A. «Fava beans and Parkinson's disease: useful 'natural supplement' or useless risk?». Eur. J. Neurol. 16. PMID 19678834. doi:10.1111/j.1468-1331.2009.02766.x
- ↑ «Faecal transplant eases symptoms of Parkinson's»
- ↑ Jones, Brad (8 de dezembro de 2016). «Wearable Device Helps Steady Hand of Designer Who Has Parkinson's Disease». digitaltrends.com
- ↑ Thomas, Josh (9 de dezembro de 2016). «Cambridge inventor helps Parkinson's disease suffer to write again». cambridge-news.co.uk. Cambridgeshire, England: Cambridge News. Consultado em 15 de dezembro de 2016
- ↑ Mann, Tanveer (8 de dezembro de 2016). «Woman with Parkinson's can write again using incredible invention». metro.co.uk. Consultado em 15 de dezembro de 2016
- ↑ Lanska DJ (2010). Chapter 33: the history of movement disorders. Col: Handbook of Clinical Neurology. 95. [S.l.: s.n.] pp. 501–46. ISBN 9780444520098. PMID 19892136. doi:10.1016/S0072-9752(08)02133-7
- ↑ Guridi J, Lozano AM. «A brief history of pallidotomy». Neurosurgery. 41: 1169–80; discussion 1180–83. PMID 9361073. doi:10.1097/00006123-199711000-00029
- ↑ Fahn S (2008). «The history of dopamine and levodopa in the treatment of Parkinson's disease». Mov. Disord. 23 Suppl 3: S497–508. PMID 18781671. doi:10.1002/mds.22028
- ↑ Fahn S (2008). «The history of dopamine and levodopa in the treatment of Parkinson's disease». Mov. Disord. 23 Suppl 3: S497–508. PMID 18781671. doi:10.1002/mds.22028
- ↑ Hornykiewicz O (2002). «L-DOPA: from a biologically inactive amino acid to a successful therapeutic agent». Amino Acids. 23: 65–70. PMID 12373520. doi:10.1007/s00726-001-0111-9
- ↑ Coffey RJ. «Deep brain stimulation devices: a brief technical history and review». Artif Organs. 33: 208–20. PMID 18684199. doi:10.1111/j.1525-1594.2008.00620.x
- ↑ Dimond PF (16 de agosto de 2010), «No New Parkinson Disease Drug Expected Anytime Soon», GEN-Genetic Engineering & Biotechnology News, GEN news highlights, consultado em 25 de outubro de 2010
- ↑ a b c Obeso JA, Rodriguez-Oroz MC, Goetz CG et al. «Missing pieces in the Parkinson's disease puzzle». Nat Med. 16: 653–61. PMID 20495568. doi:10.1038/nm.2165
- ↑ Langston JW, Ballard P, Tetrud JW, Irwin I. «Chronic Parkinsonism in humans due to a product of meperidine-analog synthesis» (PDF). Science. 219: 979–980. Bibcode:1983Sci...219..979L. PMID 6823561. doi:10.1126/science.6823561
- ↑ Cicchetti F, Drouin-Ouellet J, Gross RE. «Environmental toxins and Parkinson's disease: what have we learned from pesticide-induced animal models?». Trends Pharmacol. Sci. 30: 475–83. PMID 19729209. doi:10.1016/j.tips.2009.06.005
- ↑ Transgenic rodent models of Parkinson's disease. Col: Acta Neurochirurgica Supplementum. 101. [S.l.: s.n.] 2008. pp. 89–92. ISBN 978-3-211-78204-0. PMC 2613245
 . PMID 18642640. doi:10.1007/978-3-211-78205-7_15
. PMID 18642640. doi:10.1007/978-3-211-78205-7_15
- ↑ Marks WJ, Bartus RT, Siffert J, Davis CS, Lozano A, Boulis N, Vitek J, Stacy M, Turner D, Verhagen L, Bakay R, Watts R, Guthrie B, Jankovic J, Simpson R, Tagliati M, Alterman R, Stern M, Baltuch G, Starr PA, Larson PS, Ostrem JL, Nutt J, Kieburtz K, Kordower JH, Olanow CW. «Gene delivery of AAV2-neurturin for Parkinson's disease: a double-blind, randomised, controlled trial.». Lancet Neurology. 9: 1164–72. PMID 20970382. doi:10.1016/S1474-4422(10)70254-4. CN-00772567
- ↑ LeWitt PA, Rezai AR, Leehey MA, Ojemann SG, Flaherty AW, Eskandar EN, Kostyk SK, Thomas K, Sarkar A, Siddiqui MS, Tatter SB, Schwalb JM, Poston KL, Henderson JM, Kurlan RM, Richard IH, Van Meter L, Sapan CV, During MJ, Kaplitt MG, Feigin A. «AAV2-GAD gene therapy for advanced Parkinson's disease: a double-blind, sham-surgery controlled, randomised trial». Lancet Neurology. 10: 309–19. PMID 21419704. doi:10.1016/S1474-4422(11)70039-4. CN-00786419
- ↑ Feng, LR, Maguire-Zeiss KA (2010). «Gene Therapy in Parkinson's Disease: Rationale and Current Status». CNS Drugs. 24: 177–92. PMC 2886503
 . PMID 20155994. doi:10.2165/11533740-000000000-00000
. PMID 20155994. doi:10.2165/11533740-000000000-00000
- ↑ Obeso JA, Rodriguez-Oroz MC, Goetz CG, et al. (1 de maio de 2010). «Missing pieces in the Parkinson's disease puzzle». Nat Med. 16 (6): 653–61. PMID 20495568. doi:10.1038/nm.2165
- ↑ Dimond PF (16 de agosto de 2010), «No New Parkinson Disease Drug Expected Anytime Soon», GEN-Genetic Engineering & Biotechnology News, GEN news highlights, consultado em 25 de outubro de 2010
- ↑ Redmond DE. «Cellular replacement therapy for Parkinson's disease – where we are today?». The Neuroscientist. 8: 457–88. PMID 12374430. doi:10.1177/107385802237703
- ↑ «Stem Cell Research Aims to Tackle Parkinson's Disease». Consultado em 16 de abril de 2010
